Peritos Médicos especialistas informan sobre Ejemplo de peritaje médico, concretamente de Onfalocele y malrotación intestinal .
Tabla de contenidos
El perito médico debe valorar el caso de una paciente afectada de Onfalocele y malrotación intestinal intervenida con historia de suboclusiones intestinales de repetición, que presenta un cuadro de dolor abdominal, mal enfocado inicialmente desde el punto de vista del diagnóstico médico en cuanto a valoración y celeridad de medios, lo cual implica una grave necrosis intestinal y una serie de importantes complicaciones y secuelas.
Inicio del Informe Pericial Médico: antecedentes del caso
La paciente acude al hospital por cuadro de estreñimiento tratado con laxantes, dolor hipogástrico, náuseas y vómitos. Realizada la analítica, se aprecia una anemia con Hto 32 y Hb 10 gr y leucocitosis de 11800 elementos y leucocituria por lo que, con la orientación de infección urinaria, se trata con antibióticos y se le da el alta para control ambulatorio.
Reingresa de madrugada el día siguiente por persistencia de dolor abdominal, con aumento de la anemia, la leucocitosis y ausencia de gas en ampolla rectal en una placa simple, así como acidosis metabólica (dato que implica severa gravedad del cuadro al margen de su origen), por lo que se procede a su ingreso y práctica de una transfusión de dos concentrados de hematíes.
Al día siguiente la analítica presenta anemia severa microcítica, VCM 76, con hto. 22,6 y leucocitosis 18400 con neutrofilia, por lo que se realiza nueva transfusión.
Se programan: ecografía abdominal y TAC, que son sugestivos de cuadro oclusivo de intestino delgado en el contexto de paciente afecta de malrotación intestinal, y se procede a laparotomía exploradora, que muestra una necrosis irreversible de íleon, colon derecho y mitad de colon transverso, que deben ser resecados con anastomosis terminoterminal yeyunocólica, debido a un vólvulo intestinal.
Ingresa en la Unidad de Cuidados Intensivos y posteriormente a planta, donde presenta complicaciones de sepsis por catéter central y derrame pleuralcondensación pulmonar que, tras el diagnóstico en Servicio de enfermedades infecciosas y mediante la práctica de Estudio Gammagráfico de ventilación-perfusión pulmonar, arrojan el diagnóstico de trombosis del árbol pulmonar e infarto pulmonar secundario, por lo que se instaura tratamiento antibiótico por las infecciones (sepsis por estafilococo de origen en catéter, neumonía nosocomial) y anticoagulante por el proceso de tromboembolia pulmonar.
Finalmente y tras un curso progresivamente favorable, puede ser dada de alta para seguir control ambulatorio y un tratamiento anticoagulante que debe prolongarse seis meses, así como aporte exógeno parenteral de vitamina B12, debido a que las consecuencias de la cirugía practicada dificultan su absorción a perpetuidad.
Análisis de la conclusión médica
Se trata de una paciente con antecedentes patológicos abdominales de suboclusión, hecho que induce a una “expectación armada”, que obliga a instaurar con la adecuada celeridad todos los medios diagnósticos indicados y posibles a su alcance para obtener una rentabilidad diagnóstica adecuada.
En vez de tal actitud y por el hallazgo de leucocituria se orienta erróneamente el caso como infección urinaria.
En tal cuadro, la presencia de una sintomatología abdominal tan llamativo, con intenso dolor, estreñimiento, náuseas y vómitos, no es habitualmente compatible.
Aun asumiendo el error de diagnóstico inicial, lo que en modo alguno parece justificable es que, tras el segundo ingreso, con una clínica de progresivo empeoramiento y unas alteraciones analíticas muy importantes, se dilate la práctica de las exploraciones complementarias adecuadas y la paciente no es estudiada a excepción de extracciones de sangre para la práctica de analíticas que muestran graves alteraciones, desde las 4 a.m. hasta las 12:50 en que se practica por fin la Ecografía ( exploración por otra parte rápida, fácil, asequible y económica, que puede practicarse a la cabecera del enfermo en cualquier momento) que ya arroja un resultado patológico que indica la práctica del TAC (que pudo realizarse unas insustituibles horas antes) que confirma el diagnóstico, cuando su oportunidad de tratamiento que revierta el cuadro provocado por el impedimento de la irrigación de su intestino, ya se ha perdido irremediablemente pues el tiempo transcurrido en que el intestino no ha recibido aporte de oxígeno, ha provocado su muerte tisular irreversible, lo cual implica la actitud quirúrgica, pues no existe ya otra alternativa terapéutica, y en relación a ésta y el posterior manejo instrumental, la aparición de las complicaciones de indiscutible relación causa-efecto tanto infecciosas en forma de sepsis por catéter y neumonía hospitalaria, como tromboembólicas en forma del tromboembolismo pulmonar-infartos pulmonares, padecidas, que implicaron una situación de severo riesgo vital y de consecuencias posteriores en forma de variación anatómica de un árbol arterial pulmonar alterado, presencia de infartos pulmonares cuyas secuelas pueden empeorar su función ventilatoria futura.
La paciente, debido al retraso diagnóstico de una patología grave, para la que está predispuesta de forma conocida, sufre la pérdida de gran parte de su aparato digestivo, lo cual conlleva la malabsorción de por vida de vit B12 y graves alteraciones de la función digestiva-absortiva de nutrientes y del proceso de tránsito intestinal que puede conllevar importantes molestias, variación anatómica de un árbol arterial pulmonar alterado, presencia de infartos pulmonares y obligación de someterse a un largo tratamiento anticoagulante.
Planteamiento y conclusión Peritaje Médico
Por tanto, el planteamiento del caso médico y su nudo inicial fueron el retraso diagnóstico y la falta de aplicación de medios iniciales para un adecuado enfoque durante un tiempo insustituible pesar de síntomas e importantes anomalías analíticas en forma de anemia severa y progresiva, leucocitosis y acidosis metabólica como termómetro de que algo grave estaba ocurriendo en el organismo y la homeostasis, que obtienen el desenlace de la inherente pérdida de oportunidad terapéutica, así como la aparición de graves complicaciones secundarias a la terapéutica e instrumentalización posteriores, que generaron unas gravísimas complicaciones paralelas ya descritas, todo lo cual implica un abanico de secuelas permanentes.
Todo ello, implica que la paciente no tiene la obligación de soportar una situación que pone en peligro su vida (y posteriormente la afectará severamente de manera permanente) que es fruto de una falta de manejo adecuado y unas secuelas desproporcionadas desde todo ángulo y expectativas en relación a lo que su cuadro de dolor abdominal, motivo de su inicial consulta, podía hacerle esperar.
Por todo ello, la paciente ha sido etiquetada como incapaz permanente por el Instituto Murciano de Acción social.
Ajuicio del Instituto Murciano de Salud, la paciente no es calificada como sujeto de Invalidez permanente debido a que, a pesar de las severas limitaciones al esfuerzo y capacidad laboral ha podido desempeñar funciones como auxiliar de enfermería.
Al margen de:
- La necesidad de haber seguido un penoso camino de rehabilitación física para recuperar su deterioro muscular para evitar rigideces, así como de sus funciones respiratoria y digestiva.
- Sus limitaciones a la capacidad física y laboral, que requiere de ayuda en múltiples actividades.
- Sus trastornos psicológicos por preocupación excesiva.
- La necesidad de recibir tratamiento farmacológico de por vida.
Definición de conceptos utilizados en el Informe médico
La malrotación intestinal es un defecto congénito, que da lugar una malformación del tracto intestinal. Esta anomalía aparece durante la formación del feto en el útero de la madre.
A medida que el feto crece, hasta antes de su nacimiento, varios sistemas orgánicos concretan su desarrollo y maduración. El tracto digestivo comienza como un tubo recto que se extiende desde el estómago hasta el recto, ubicado inicialmente en el abdomen del feto. Después de un tiempo, parte del intestino migra hacia adentro del cordón umbilical. Alrededor de la semana diez de gestación, el intestino sale del cordón umbilical y vuelve a ingresar al abdomen, para posteriormente dar dos vueltas y dejar de ser un tubo recto.
 Etiología del padecimiento
Etiología del padecimiento
En sí, la malrotación ocurre cuando el intestino no da dichas vueltas de forma correcta. Además, ocasiona que el ciego (el extremo del intestino delgado) se desarrolle de manera anormal. Usualmente, el ciego se encuentra en la parte inferior del lado derecho del abdomen. En casos de malrotación, el ciego y el apéndice (que se encuentra unido al ciego) permanecen en la parte superior del lado derecho del abdomen.
La malrotación puede presentarse tanto en niños como en niñas. Los síntomas se manifiestan antes del primer mes de vida con más frecuencia entre los varones.
Hasta el 70 por ciento de los menores con malrotación intestinal también desarrollan otro tipo de malformación congénita, que involucran anomalías del aparato digestivo, anomalías cardiacas, anomalías del bazo y anomalías hepáticas.
La mayoría de los síntomas aparecen durante el primer año de vida. De 25 a 40 por ciento de los casos son diagnosticados en la primera semana de vida; del 50 al 60 por ciento se diagnostican antes del primer mes de vida; del 75 al 90 por ciento se diagnostica antes del primer año de vida; y los casos restantes (del 10 al 25 por ciento) se diagnostican después del primer año de vida.
Un niño con malrotación intestinal es propenso a experimentar una torsión del intestino que se conoce como vólvulo. Ésta genera una obstrucción, evitando que puedan digerirse de forma normal los alimentos. También puede interrumpirse la irrigación sanguínea a la parte doblada del intestino, ocasionando muerte en esa parte del tejido.
Diagnosis y tratamiento
Los procedimientos para diagnosticar malrotación o vólvulo intestinales incluyen diversos estudios de imagen, que evalúan la posición del intestino y determinan si existen anomalías en dicho órgano (que esté doblado o bloqueado). Entre ellos figuran la radiografía abdominal, la esofagografía/seriada gastrointestinal (GI) y el enema opaco.
Para tratar la malrotación o vólvulo deben tomarse en cuenta varios factores, siendo los principales: la gravedad del trastorno, la edad del niño(a), su estado general de salud y sus antecedentes médicos, la opinión del cirujano y otros médicos a cargo de la atención del pequeño(a), sus expectativas para la evolución del problema, y su opinión y preferencia.
La malrotación intestinal suele no evidenciarse hasta que el intestino se dobla (vólvulo) o hasta que se obstruye y se manifiestan los síntomas. En cuanto al tratamiento, se pueden suministrar líquidos endovenosos a los niños que prevengan la deshidratación y administrarles antibióticos para prevenir infecciones. También puede usarse una sonda nasogástrica para prevenir la acumulación de gas en el estómago.
Si se forma un vólvulo, éste debe repararse con cirugía, pues representa un gran riesgo dado que el intestino puede morir al doblarse y no recibir irrigación adecuada de sangre. Se corrige la torsión intestinal y se comprueba si hay daños. Si una gran porción de intestino está lesionada, debe extirparse una cantidad considerable del mismo.
Tromboembolismo Pulmonar
Compartir la embolia pulmonar, también llamada de tromboembolismo pulmonar (TEP), es un cuadro potencialmente grave que por lo general ocurre cuando un trombo (coágulo) localizado en una de las venas de las piernas o de la pelvis se suelta, viaja por el organismo y se aloja en una de las arterias del pulmón, obstruyendo el flujo de la sangre. Dependiendo del tamaño del trombo, la embolia pulmonar puede llegar a causar muerte súbita.
Para entender la embolia pulmonar es necesario antes saber algunos conceptos básicos como: qué son las trombosis, embolia, isquemia e infarto. Lea con calma los conceptos abajo a fin de que el resto del texto le resulte más fácil.
Trombo es una especie de coágulo de sangre que se encuentra adherido a la pared de un vaso sanguíneo, obstruyendo el paso de la sangre. La obstrucción puede ser parcial o total. Cuando un trombo se forma y obstruye el flujo normal de sangre, llamamos a ese evento de trombosis.
Émbolo es un trombo que se suelta de la pared del vaso y viaja por la corriente sanguínea. El émbolo viaja por el cuerpo hasta encontrar un vaso con calibre menor que él mismo, causando obstrucción en la circulación de la sangre. Damos el nombre de embolia al impacto del émbolo en un vaso. Si el vaso obstruido estuviese en el cerebro, lo llamamos de embolia cerebral. Si fuese un vaso en el pulmón, lo llamamos de embolia pulmonar.
La trombosis suele ser un proceso más lento, con crecimiento progresivo del trombo. Los trombos suelen surgir en áreas del vaso sanguíneo, donde ya hay depósito de colesterol. En cambio la embolia es un evento más agudo, que causa una obstrucción del vaso acometido.
Isquemia es la falta de suministro de sangre para algún tejido orgánico. Cuando la circulación de la sangre no es suficiente para el funcionamiento de un órgano o tejido, ocurre la isquemia. Es un proceso reversible si se trata a tiempo. Tanto un trombo como un émbolo pueden ser la causa de la isquemia. Infarto es la muerte de las células por una isquemia prolongada. Si la trombosis o la embolia no fuesen tratadas a tiempo, todo el tejido que recibía sangre por la arteria obstruida muere. Ejemplos: si la trombosis ocurre en las arterias coronarias, tenemos el infarto del miocardio (ataque cardiaco; si ocurre en un vaso cerebral, tenemos un ACV; si ocurre en el pulmón, como en el tromboembolismo pulmonar, tenemos un infarto pulmonar).
La embolia pulmonar es, por lo tanto, una obstrucción de una de las arterias del pulmón causada por un émbolo, o sea, un trombo que se soltó de las piernas y viajó por la corriente sanguínea hasta el pulmón. La obstrucción de una arteria del pulmón causa isquemia e infarto del tejido pulmonar que dependía de la arteria obstruida para recibir sangre y oxígeno. Cuanto más extensa sea el área de infarto pulmonar, más grave será el cuadro.
Pero si el trombo estaba en una vena de la pierna, ¿cómo va a parar en una arteria del corazón?
Toda la sangre del cuerpo retorna al corazón por la venas. Todas las venas del cuerpo acaban directamente o indirectamente drenando la sangre hacia la vena cava, nuestra vena de mayor calibre, que termina en el corazón (ventrículo y atrio derecho)
La sangre que las venas entregan al corazón es una sangre ya «usada» por los tejidos, o sea, pobre en oxígeno y rico en gas carbónico. Cuando la sangre llega al corazón es inmediatamente bombeada hacia la arteria pulmonar, que a su vez la distribuirá por todo el pulmón para que éste puede llenarse nuevamente de oxígeno. Una vez suministrado de oxígeno, la sangre vuelve al corazón para ser bombeada nuevamente hacia el resto del cuerpo.
Un trombo pequeño suele alojarse en una arteria pequeña y periférica del pulmón. Un trombo grande puede impactar inmediatamente después de la salida del corazón, obstruyendo todo el paso de la sangre, lo que lleva a la muerte de todo un pulmón e insuficiencia del corazón por su incapacidad de bombear la sangre contra una gran obstrucción. Los grandes tromboembolismos pulmonares son causas comunes de muerte súbita.
¿Cuáles son las causas de embolia pulmonar?
La principal causa de embolia pulmonar son los émbolos que se originan de las trombosis en las venas, un cuadro llamado de trombosis venosa profunda (TVP). Son pedazos de trombos de las venas de las piernas, muslos o pelvis que suelen embolizar hacia los pulmones.
Trombosis venosa profunda
La trombosis venosa profunda se manifiesta como un cuadro súbito de dolor, hinchazón y enrojecimiento de una de las pantorrillas o de los muslos. Al lado, una imagen de una TVP. Repare en la asimetría de las piernas. El lado hinchado y enrojecido es donde ocurrió la trombosis.
Vamos a hablar más específicamente de la TVP en un texto aparte, que será escrito en las próximas semanas.
Por lo tanto, un factor casi obligatorio para la existencia de un tromboembolismo pulmonar es la presencia de una trombosis venosa profunda de los miembros inferiores. Por consecuencia, los factores de riesgo del TVP acaban siendo, también, factores de riesgo de embolia pulmonar, los cuales son:
- Obesidad.
- Tabaquismo.
- Várices e insuficiencia venosa de los miembros inferiores.
- Cáncer Edad avanzada.
- Insuficiencia cardiaca.
- Síndrome nefrótico.
- Embarazo
- Píldora anticonceptiva Reposición hormonal.
- Uso de tamoxifeno o raloxifeno.
- Trombofilias (enfermedades de la coagulación como anticuerpo antifosfolípido).
- Inmovilización prolongada, como en casos de personas en cama o largos viajes de avión.
- Cirugías
- Inmovilización
- Infecciones
- Necrosis de los tejidos u órganos
Las cirugías, presentan alto riesgo de surgimiento de una trombosis venosa profunda de las piernas en los primeros días luego de la operación. Además del riesgo de formación de coágulos por la propia cirugía, estos pacientes quedan varios días en cama sin poder caminar, lo cual disminuye la circulación de sangre en las piernas, favoreciendo la formación de coágulos.
La muerte súbita en pacientes sometidos a cirugía reciente es casi siempre causada por una embolia pulmonar de gran volumen. No siempre la TVP que da origen al émbolo logra ser identificada, principalmente si el paciente ya ha sido dado de alta en el hospital.
La TVP después de las cirugías puede ocurrir incluso en pacientes jóvenes y sin otras enfermedades. Cuantos más factores de riesgo acumule un paciente, mayores serán las probabilidades de desarrollar una trombosis de los miembros inferiores.
Síntomas de la embolia pulmonar
Véase la imagen de una angiografía pulmonar al lado. Fíjese en la vascularización del pulmón. Los síntomas de la embolia pulmonar van a depender del tamaño del émbolo y del tamaño de la región que sufrió infarto.
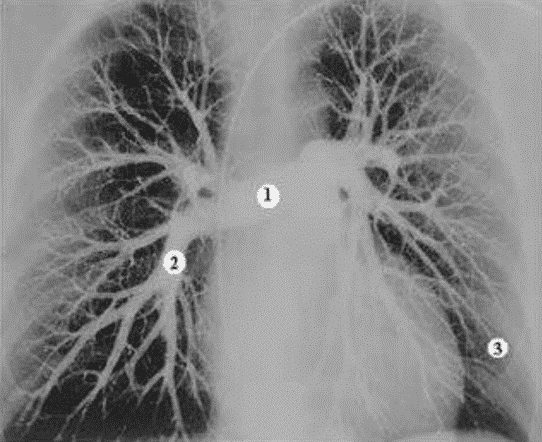 Comenzamos por la hipótesis 3. Imaginemos un émbolo pequeño que atraviese toda la circulación pulmonar y sólo obstruya un vaso de pequeño calibre, en la periferia del pulmón, responsable apenas por una pequeña área de parénquima pulmonar. Como el vaso acometido es pequeño y periférico, no hay grandes repercusiones en la circulación de sangre para el resto del pulmón. Del mismo modo, como el área muerta del pulmón es pequeña, hay poca repercusión en la capacidad de oxigenación de la sangre. El paciente siente apenas un dolor en la región del tórax, que empeora la inspiración profunda. Puede haber una tos seca y eventualmente expectoración con sangre.
Comenzamos por la hipótesis 3. Imaginemos un émbolo pequeño que atraviese toda la circulación pulmonar y sólo obstruya un vaso de pequeño calibre, en la periferia del pulmón, responsable apenas por una pequeña área de parénquima pulmonar. Como el vaso acometido es pequeño y periférico, no hay grandes repercusiones en la circulación de sangre para el resto del pulmón. Del mismo modo, como el área muerta del pulmón es pequeña, hay poca repercusión en la capacidad de oxigenación de la sangre. El paciente siente apenas un dolor en la región del tórax, que empeora la inspiración profunda. Puede haber una tos seca y eventualmente expectoración con sangre.
Imaginemos ahora un émbolo un poco mayor y que obstruya los vasos pulmonares a la altura del número 2. La obstrucción, por ser más central, resultará en un área mayor de infarto pulmonar. Todos aquellos vasos después del número 2 dejarán de recibir sangre, lo que llevará a la isquemia de un área grande del pulmón. Este paciente, además del dolor y de la tos, presentará también una falta repentina de aire, palpitaciones y tos con expectoración sanguinolenta. Cuanto mayor sea el área infartada, más grave será el cuadro.
Para terminar, vamos al ejemplo 1. Ese es el llamado tromboembolismo masivo. El émbolo es tan grande que obstruye la circulación sanguínea de prácticamente todo el pulmón. Este cuadro es gravísimo, pues además de infartar todo un pulmón, la sangre que no logra sobrepasar la barrera impuesta por el émbolo vuelve al corazón, causando un súbito aumento de presión dentro del corazón y una rápida dilatación del mismo. El paciente puede morir en minutos por insuficiencia cardiaca aguda.
Diagnóstico del tromboembolismo pulmonar
El diagnóstico de la embolia pulmonar se realiza a través de exámenes, como la angiotomografía computarizada, cintigrafía pulmonar o angiografía pulmonar.
Una vez diagnosticada la embolia, es importante investigar la causa para que se puedan prevenir nuevas embolias. Si el paciente ha sido sometido a una cirugía recientemente, la causa es más o menos obvia y no es necesario que se realicen mayores investigaciones. Por otro lado, hay pacientes que presentan cuadros de embolia pulmonar sin ninguna causa evidente. En estos pacientes es importante investigar trombofilias, o sea, enfermedades de la sangre que causan formación espontánea de trombos en las venas.
Tratamiento de la embolia pulmonar
En la mayoría de los casos no hay tratamiento específico para la embolia pulmonar. El tratamiento procura mantener al paciente estable, controlando la presión arterial y suministrando oxígeno en los casos de hipoxemia (disminución de oxígeno en la sangre).
Los pacientes con pequeñas embolias son tratados apenas con anticoagulantes para impedir nuevos episodios. El área infartada no tiene salvación. Lo que murió del tejido pulmonar no es recuperable. En general, el paciente queda tomando anticoagulantes por al menos 6 meses. El medicamento anticoagulante más usado es la Warfarina.
En los pacientes que no pueden tomar anticoagulantes o que continúan haciendo trombosis incluso con la anticoagulación, un filtro puede ser implantado en la vena cava, funcionando como una especie de colador, impidiendo que trombos grandes pasen en dirección al corazón.
En las embolias más extensas puede ser indicado el uso de trombolíticos, sustancias que diluyen el émbolo, en la tentativa de restaurar la circulación sanguínea en el área afectada. Los trombolíticos presentan muchos efectos colaterales y riesgo de causar sangramientos graves, inclusive sangramientos cerebrales. Por ello, su uso sólo está indicado en casos graves, cuando el beneficio supera los riesgos.
En los casos graves, otra opción es la remoción quirúrgica de la obstrucción. También es un procedimiento con alto grado de complicaciones.
Prevención del tromboembolismo pulmonar
Lo más importante en el tromboembolismo pulmonar es la prevención (profilaxis). Como la gravedad de una embolia pulmonar es imprevisible y en los casos más graves los pacientes ni siquiera llegan al hospital con vida, es imprescindible realizar la prevención en los casos con mayor riesgo, como en las cirugías ortopédicas de los miembros inferiores. Los pacientes en el posoperatorio deben levantarse para caminar en cuanto les sea posible. El uso de medias elásticas especiales también está indicado para reducir el estancamiento de sangre en las piernas.
La profilaxis se hace normalmente con anticoagulación, iniciada un poco antes de la cirugía. La droga más usada en la prevención es la heparina en dosis bajas. En los pacientes de alto riesgo, principalmente en aquellos que ya tuvieron un episodio previo de embolia pulmonar, se puede indicar la colocación de un filtro en la vena cava para evitar que posibles émbolos lleguen a los pulmones.
Los pacientes internados y en cama por otras causas también deben usar heparina en bajas dosis para prevenir la formación de trombos en las piernas. Los pacientes con antecedentes de enfermedades de coagulación (trombofilias) deben quedar anticoagulados por el resto de la vida.
Otros tipos de embolia pulmonar
La principal causa de embolia pulmonar son las trombosis de los miembros inferiores, no obstante, hay otros tipos de embolias:
- Usuarios de medicamentos inyectables pueden sufrir embolización por materiales presentes en el medicamento. El paciente inyecta un medicamento que no fue diluido adecuadamente en la vena y los fragmentos viajan hasta el pulmón, funcionando exactamente como un coágulo.
- La embolia gaseosa ocurre si inyectamos aire en las venas. En la sangre no hay aire libre y bastan 300 ml de aire para que la embolia gaseosa sea fatal.
- La embolia grasa ocurre cuando hay facturas de grandes huesos, como el fémur o huesos de la pelvis, con liberación de la médula ósea hacia la corriente sanguínea. Los fragmentos de la médula caen en la corriente sanguínea y embolizan hacia los pulmones. La embolia grasa surge generalmente 24-72 horas después de las fracturas.
- La embolia séptica ocurre cuando pedazos de vegetaciones causadas por colonias de bacterias viajan por la corriente sanguínea. Este cuadro ocurre principalmente en la endocarditis, infecciones de las válvulas del corazón.
Le recomendamos que rellene el formulario de contacto, un Consultor Pericial le llamará personalmente para facilitarle la información que precise y resolver sus dudas sin ningún tipo de compromiso:

Otros tipos de Peritajes Médicos relacionados